COVID-19
La crisis de los hospitales no es un caso importado

- Un inventario del Ministerio para la Salud al que tuvo acceso la Alianza Rebelde Investiga recopila las insuficiencias de los 47 hospitales centinela designados por el gobierno de Nicolás Maduro para enfrentar la pandemia en el país
- Hospitales sin agua, rayos X ni respiradores atienden a pacientes de COVID-19 cuando la curva de contagios saltó 93% en la última semana de mayo al pasar de 944 a 1818 casos confirmados
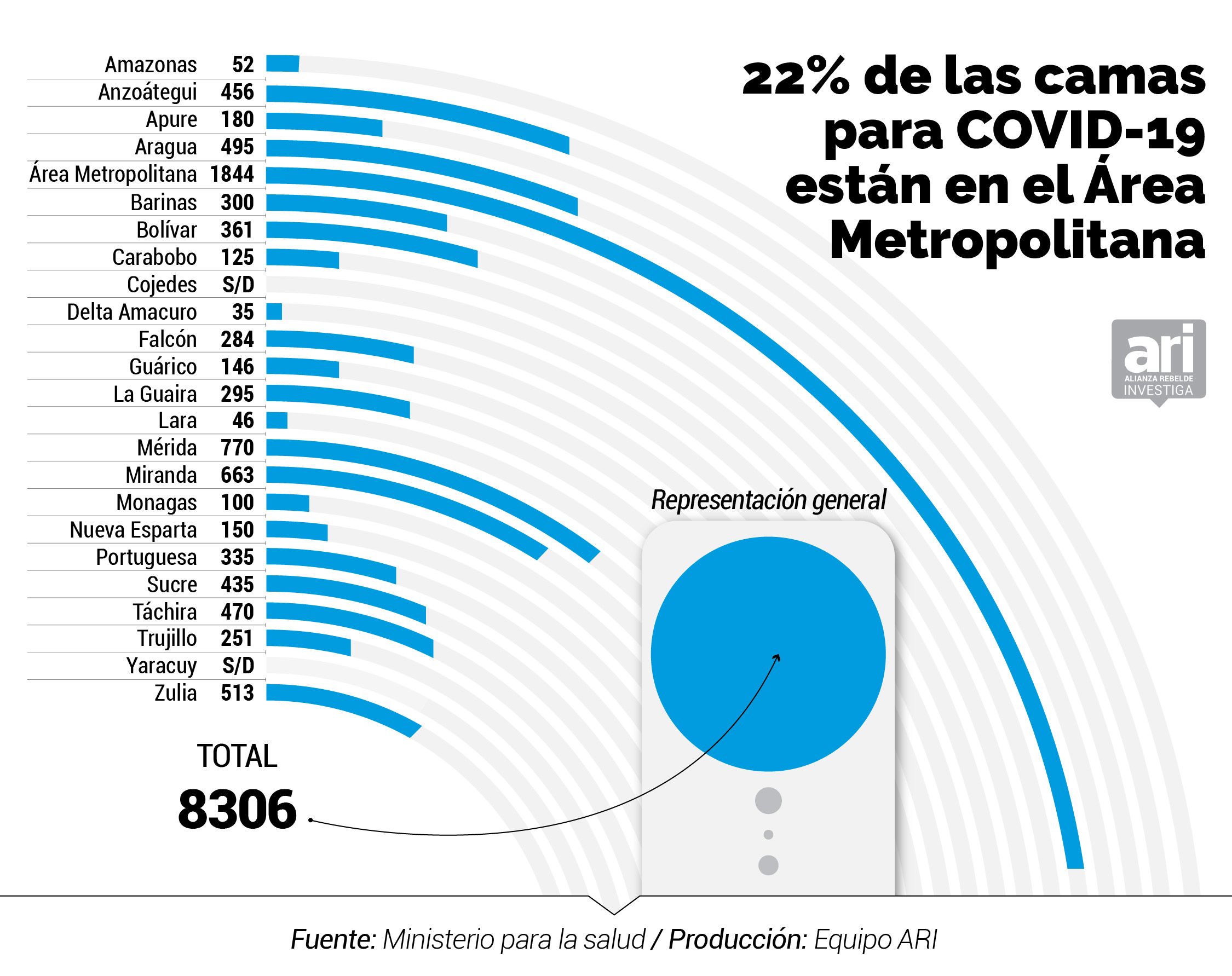
- 23.723 camas dispuestas para atender la pandemia del COVID-19 en Venezuela equivalen a 0,8 camas por cada 1.000 habitantes, cifra por debajo de los estándares de la OMS que establece 3 camas por cada 1.000 habitantes
- La debilidad del sistema de salud previa a la pandemia, no ha sido corregida. Rebasará su ya reducida capacidad por la crisis hospitalaria y porque el gobierno no construyó más centros asistenciales en los últimos 12 años, evalúa José Félix Oletta, integrante de la Alianza Venezolana por la Salud
Siete días después de continuo malestar, resfriado y fiebre, ELG confirmó su peor sospecha: dio positivo por coronavirus. A primera hora del domingo 25 de mayo, decidió trasladarse con el pecho trancado hasta el Hospital Universitario de Maracaibo, uno de los 47 centros asistenciales del país designados como “centinelas” por el gobierno de Nicolás Maduro para atender la pandemia del COVID-19. Tras ser detectado el virus mediante una prueba rápida, el zuliano de 52 años debió esperar por atención médica unas cinco horas de pie y ratos sentado, aislado sin poder ver a su familia. Al filo de la angustia, fue llevado a un motel en la avenida 63A de la ciudad donde no había enfermeros ni medicinas. Permaneció varias horas en una habitación sin ventanas, aire acondicionado, agua potable ni comida. Hasta que por sus reclamos fue devuelto a las 11:
Pero de vuelta en el Hospital Universitario, el paciente con coronavirus no corrió con mejor suerte. Tuvo que pasar su primera noche sentado y buena parte del día siguiente mientras se liberaba una cama hospitalaria . No hubo rayos x, analgésicos, ni exámenes ni pruebas de oxígeno. El único acetaminofén que pudo tomar se lo llevó su esposa así como el agua y los alimentos.
El hecho de que ELG, paciente COVID-19 de Maracaibo, haya tenido que esperar casi 48 horas por una camilla -que no cama- y fue ruleteado entre un hospital sin camas disponibles y un hotel sin los requisitos mínimos ni personal de salud, habla de las condiciones en la que se encuentra uno de los principales centros asistenciales escogidos por la administración de Maduro para hacer frente a la pandemia en el país.
“No nos están atendiendo. Desde que estamos aquí, no hay nada de medicamentos, no hay enfermeras. Se acaba de morir un paciente que tiene varios días y no lo atienden” narra un paciente del piso 5 del HUM mientras entra en una habitación donde yace un hombre en una camilla sin sábanas, con ojos cerrados y un tapabocas. “Aquí está el hombre que falleció. Por favor, ayúdennos”. El video, que se viralizó en redes el 4 de junio pasado, escenifica el colapso de este centro asistencial que se convirtió en el foco de COVID-19 más grave en Venezuela y produjo la remoción de su directiva.
#ATENCIÓN Video del piso 5 del Hospital Universitario de Maracaibo donde llevan a los sospechosos de COVID 19. Un hombre yace muerto y no retiran el cadáver. No hay personal médico ni asistente. #3jun pic.twitter.com/S8ahMGFbXC
— Maryorin Méndez 🖋️ (@maryorinmendez) June 3, 2020
El inventario oficial de los 47 hospitales centinelas al que tuvo acceso la Alianza Rebelde Investiga (ARI) demuestra que tanto el equipamiento hospitalario, personal médico y dotación de servicios básicos resultan insuficientes para tratar una pandemia de la magnitud del COVID-19 en Venezuela, cuya curva de contagios saltó 93% en la última semana de mayo al pasar de 944 a 1818 casos confirmados. Se trata de un reporte confidencial de los centros de salud ubicados en Caracas y 23 estados del país recabado por el Ministerio para la Salud en vísperas del estado de alarma decretado el 13 de marzo pasado, por Nicolás Maduro ante a la llegada del coronavirus al país.
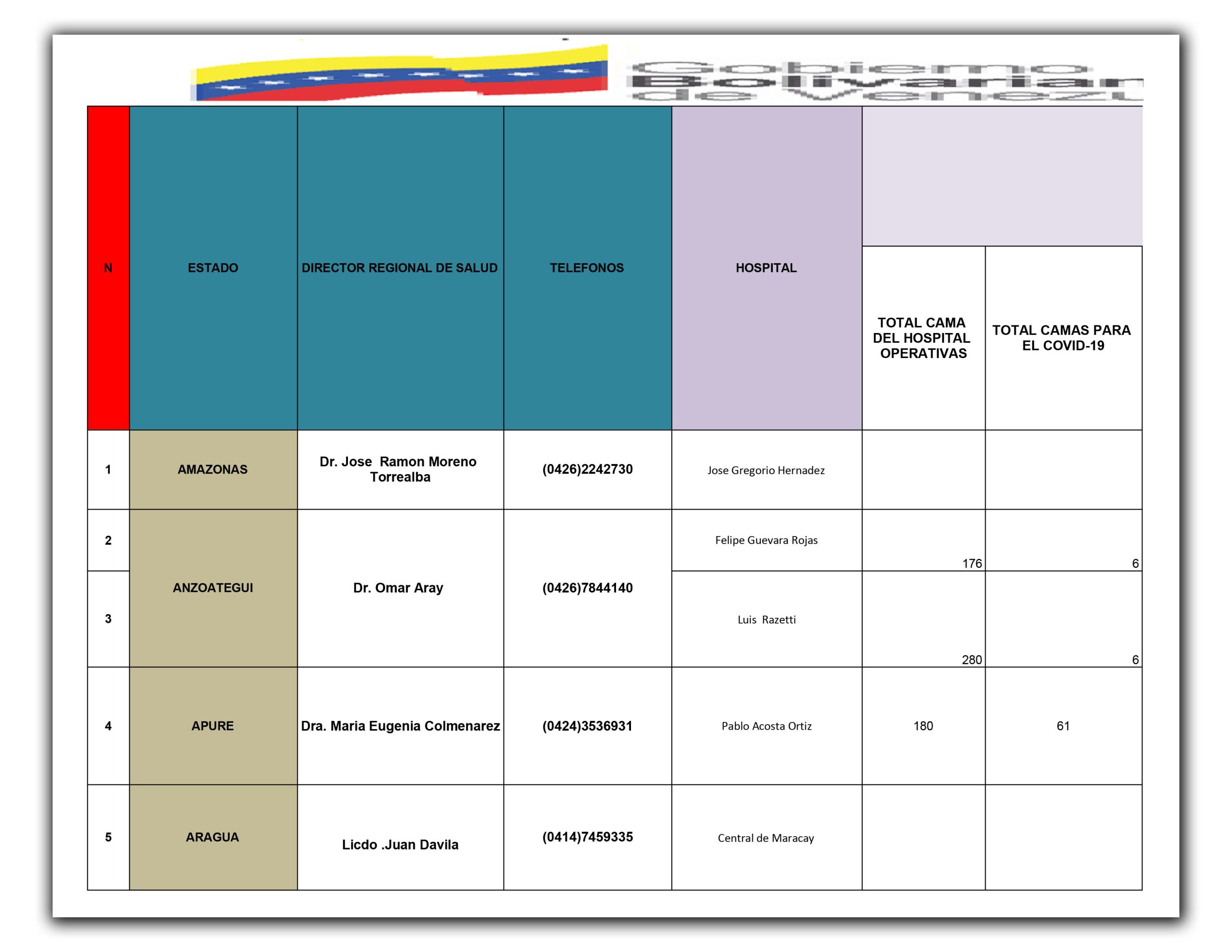
Inventario de los 47 hospitales centinela reportado por Ministerio para la salud
Inventario de los 47 hospitales centinela reportado por Ministerio para la salud
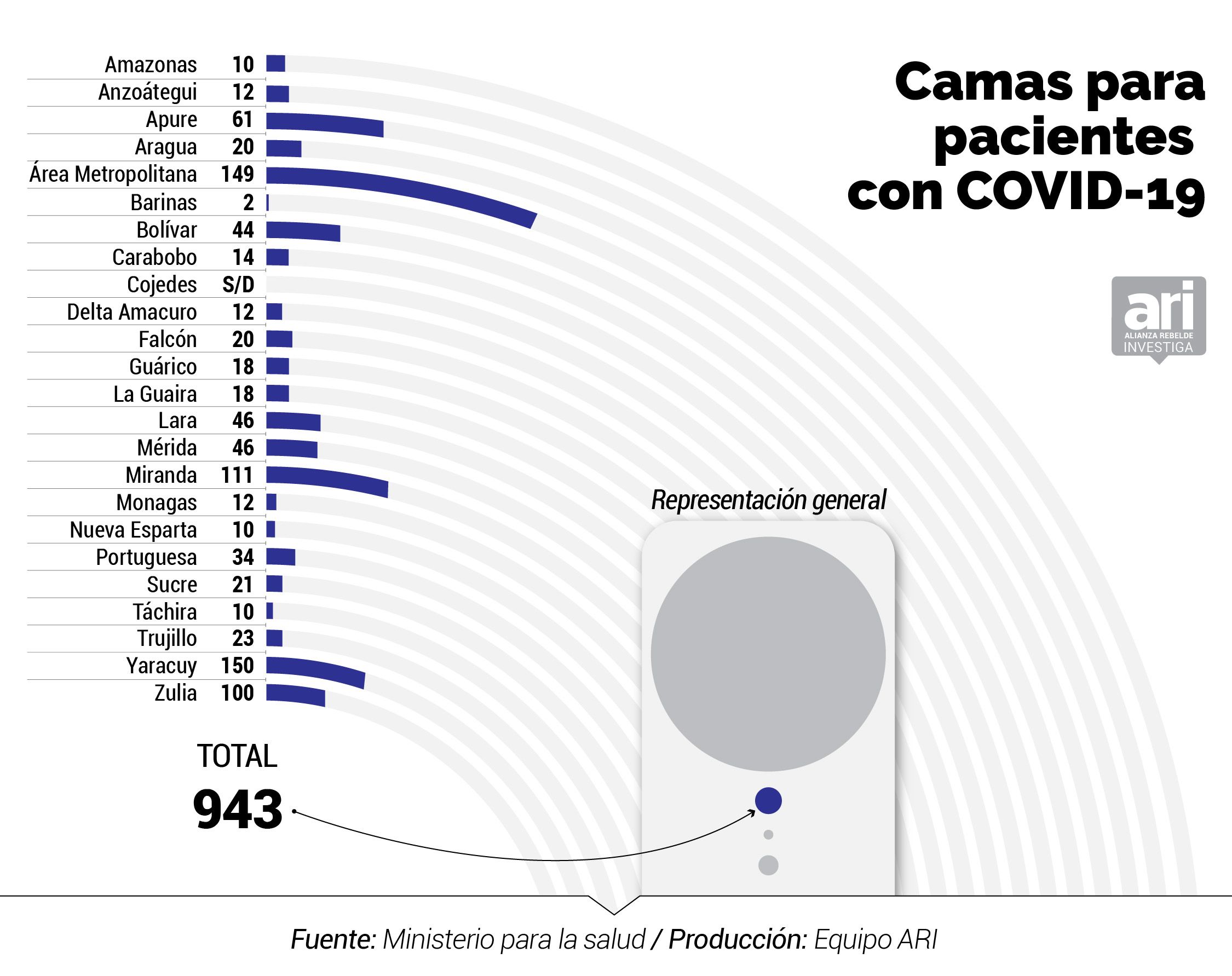
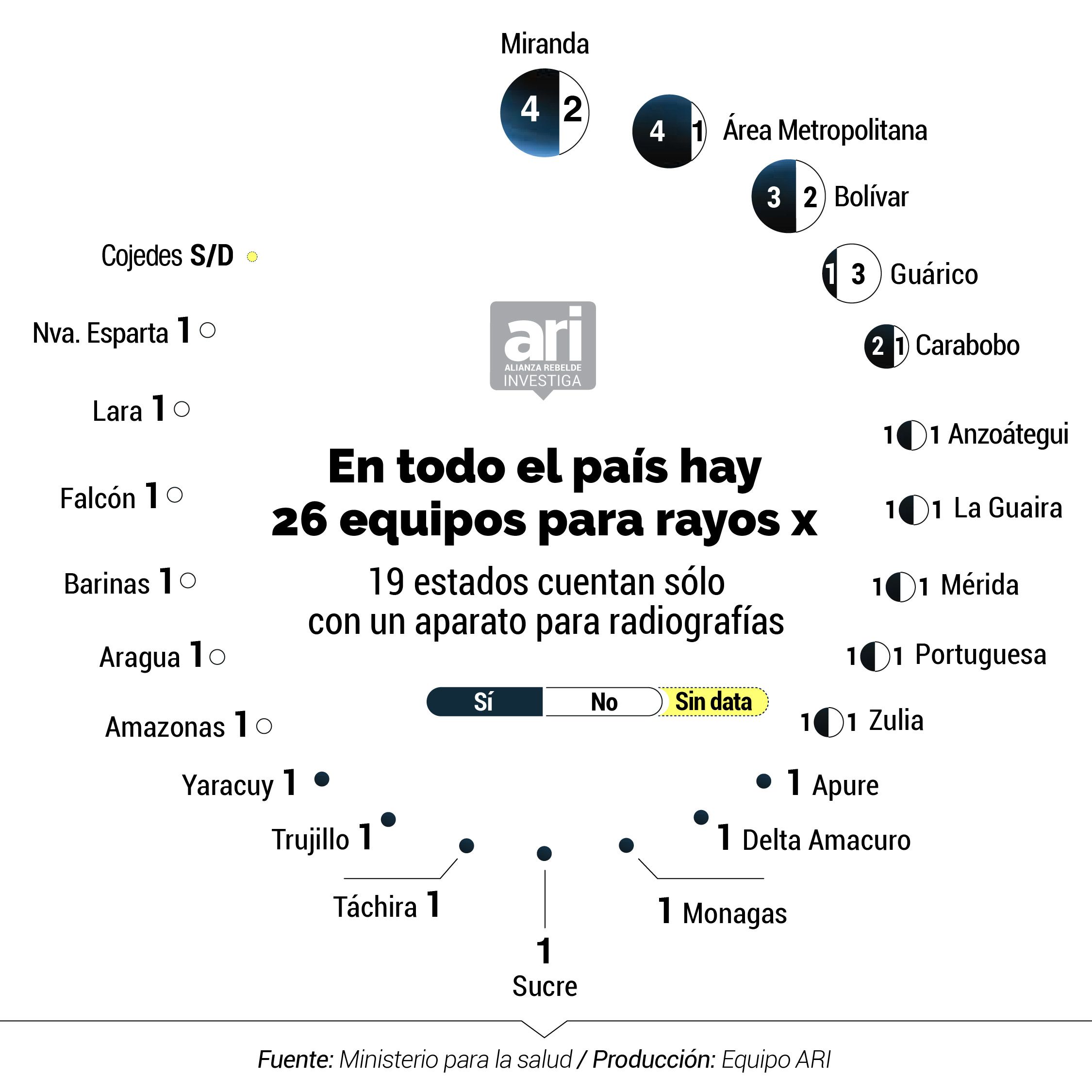
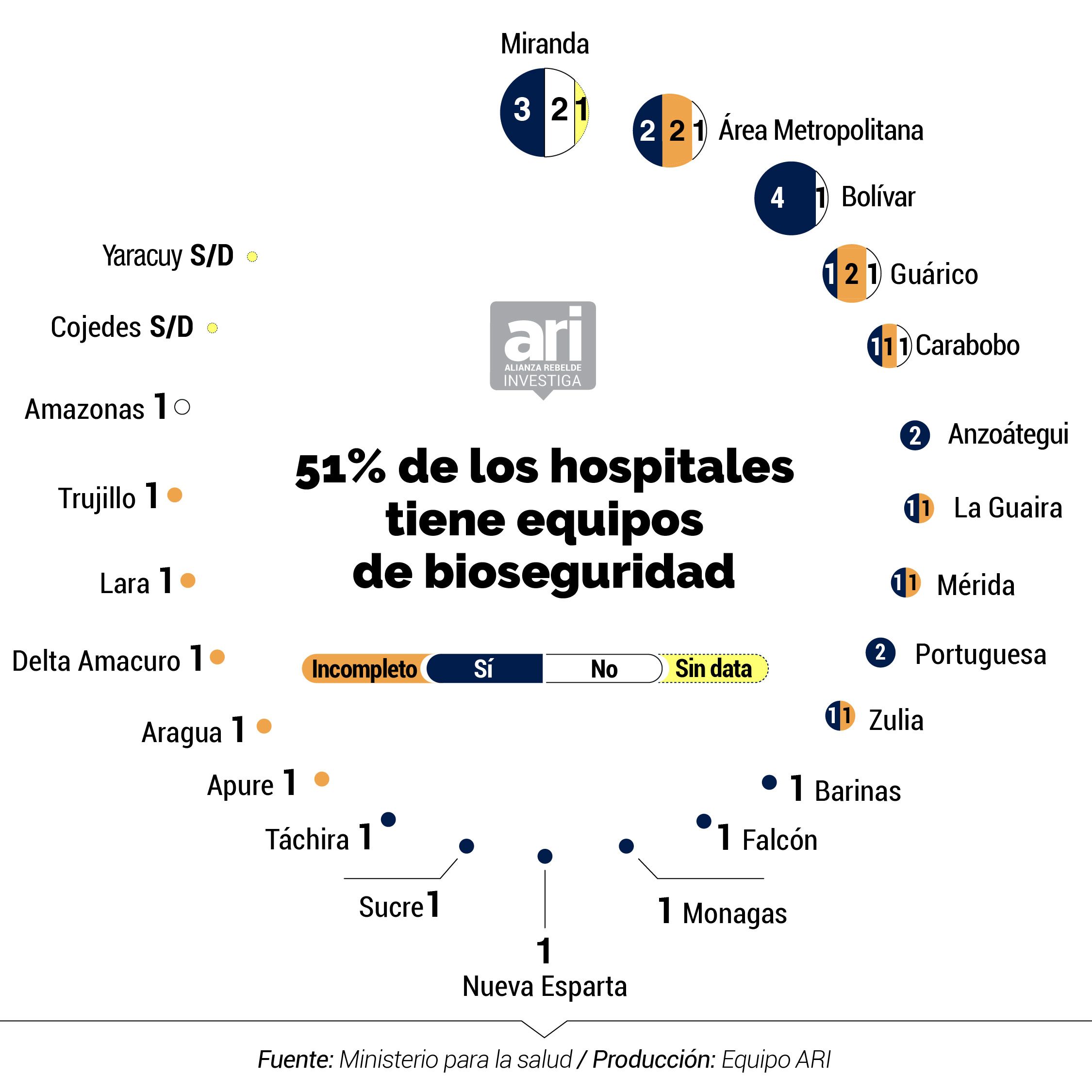
El detallado informe que el Ministerio de Salud ha mantenido en reserva mide valores de pronóstico reservado: el número de camas disponibles para atender a pacientes con COVID-19 se ubica en 943, lo que representa 0,031 por cada mil habitantes; sólo 55% (26 de 47) de los hospitales centinelas cuentan con rayos X; 43% (20 de 47) no tienen los kits de bioseguridad para proteger al personal médico, o están incompletos; un 57% tiene un suministro de agua contínua; y solo hay 15 ambulancias operativas para toda la red nacional pública de centinelas en el país.
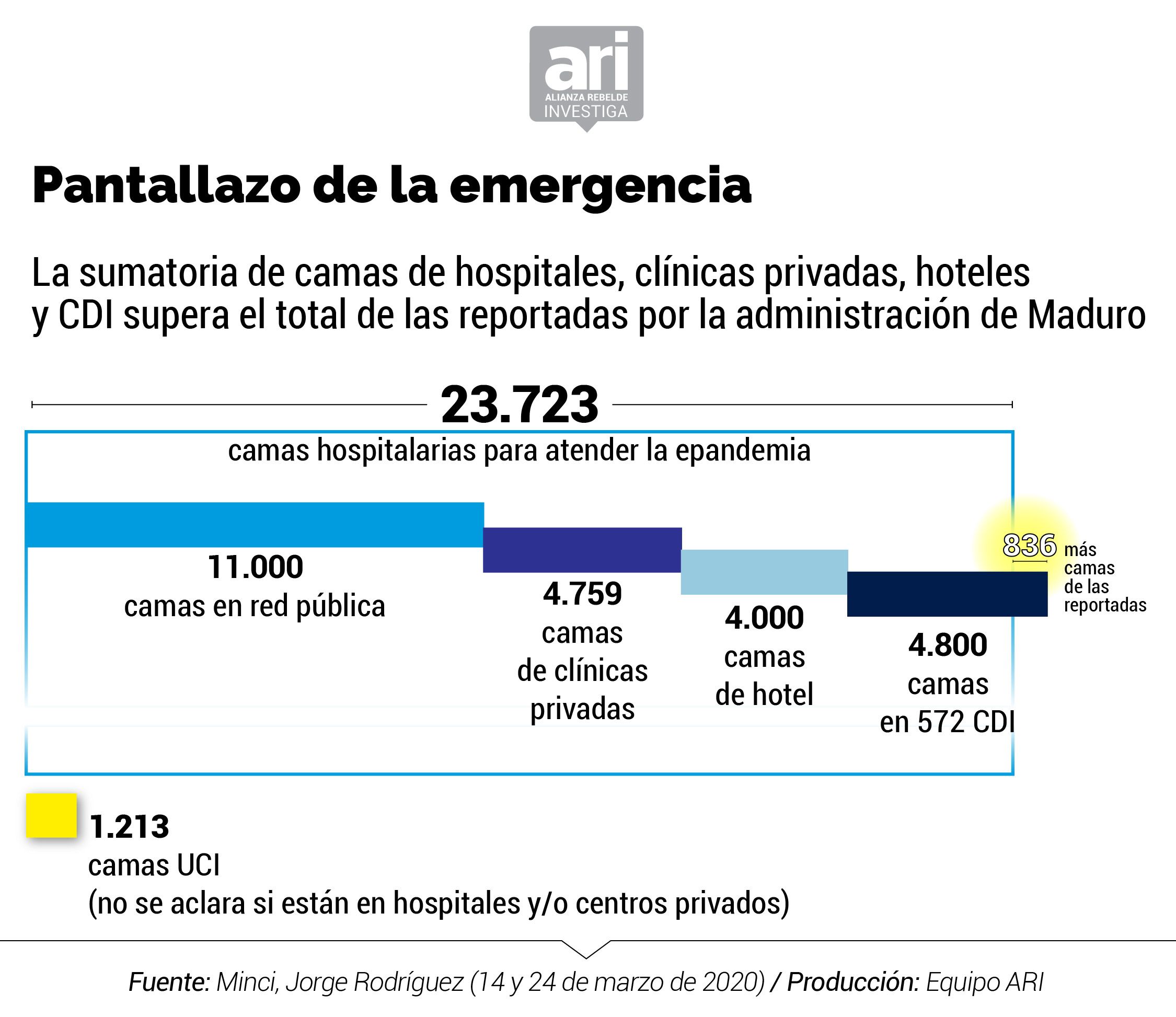
Pero el gobierno de Maduro ha insistido en la operatividad y competencia de los hospitales centinelas. Tras una supervisión militar, el ministro para la Comunicación e Información, Jorge Rodríguez, devenido en uno de los voceros oficiales frente al coronavirus en Venezuela, aseguró el 14 de marzo de 2020, que los 47 centros hospitalarios estaban “operativos”. Para el momento en que ya se habían confirmado los dos primeros casos de coronavirus en Venezuela, dijo que contaban con 23.723 camas hospitalarias que serían “más que suficiente para la atención de todas y todos aquellos que presenten infección por COVID-19”.
Lo que no aclaró el ministro es que las 23.723 camas dispuestas para atender la pandemia del COVID-19 en Venezuela equivalen a 0,8 camas por cada 1000 habitantes. El cálculo se fundamenta en la base poblacional de 27,2 millones de habitantes si se toma en cuenta que la proyección de la población del INE para 2020 es de 32,2 millones de habitantes pero han emigrado 5,1 millones de venezolanos según Acnur.
La proporción coincide con los cálculos de la Organización Mundial de la Salud (OMS) y Banco Mundial que indicó que para 2014 Venezuela contaba con 0,8 camas por cada mil habitantes, una cifra muy por debajo del promedio de América Latina y el Caribe, que se ubicaba en 2,2.
Lo cierto es que los números oficiales entran en contradicción con las cifras del inventario de los hospitales centinelas elaborado por el Ministerio para la Salud. Incluso, difieren entre sí. Se comprueba que la suma de las camas de la red pública, clínicas privadas, hoteles y centros de diagnóstico integral, CDI supera el total de 23.723 camas presentado por la administración de Maduro. No se conoce, además, en qué establecimiento se encuentran las 1.213 camas UCI supuestamente dispuestas para atender pacientes graves con coronavirus.
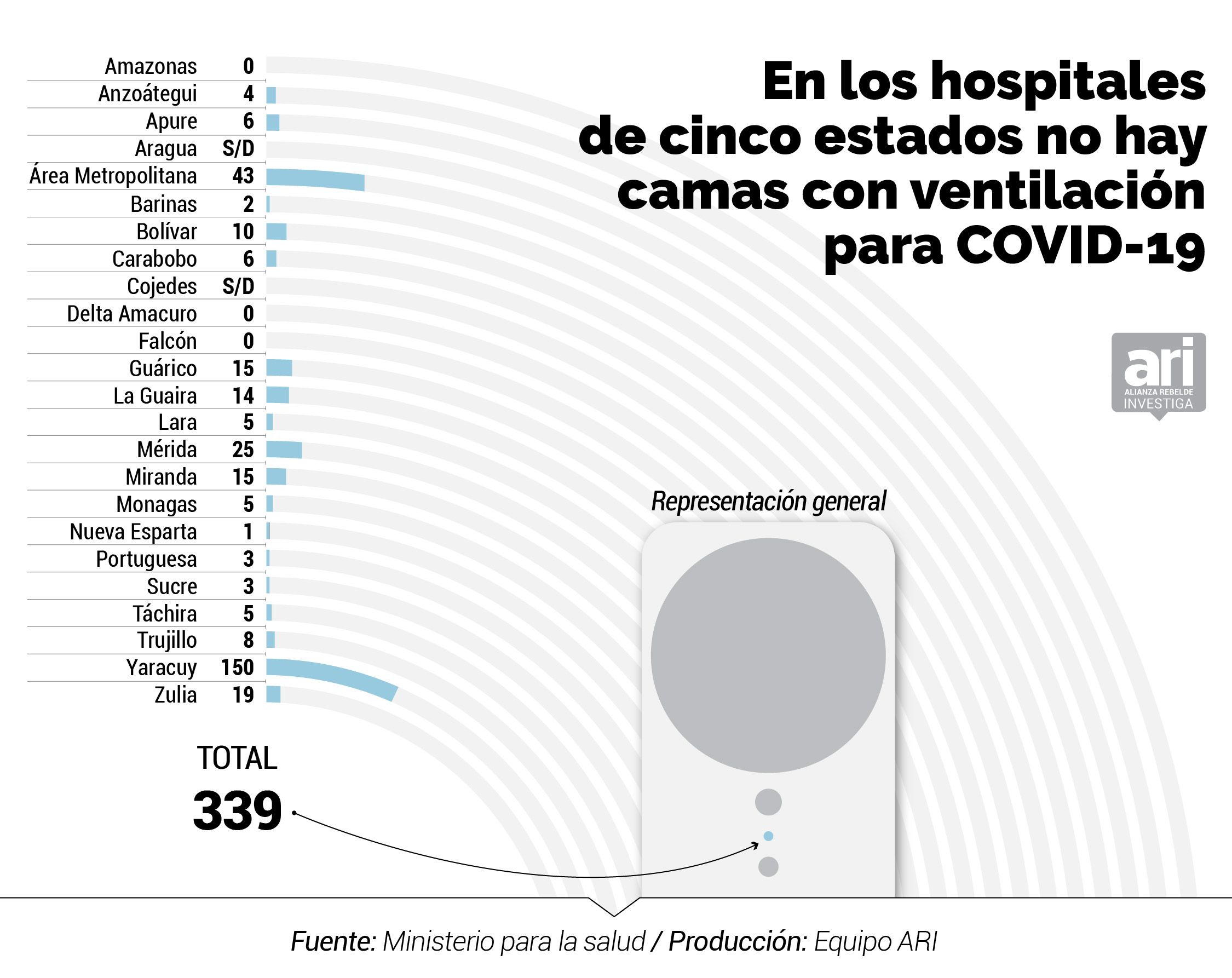
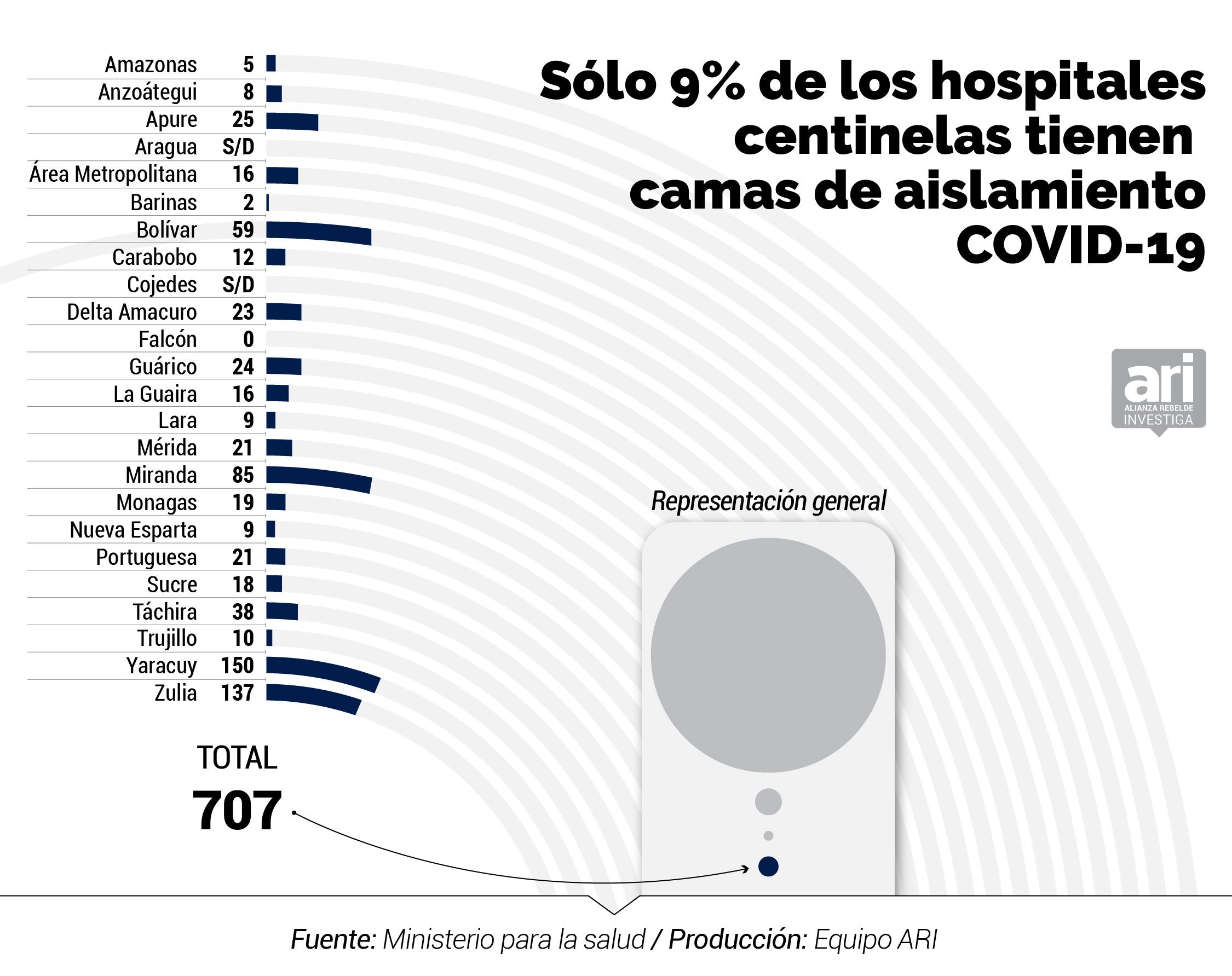
El inventario del MinSalud de marzo 2020 indica que existen 2.694 camas menos en la red pública que las 11.000 anunciadas por Rodríguez. Entre las 8.306 que hay en los 47 hospitales centinelas, según el documento, sólo hay 943 camas operativas para atender específicamente a pacientes de COVID-19, 339 camas ventiladas y 707 camas de aislamiento para casos con complicaciones.
Para José Félix Oletta, exministro de Salud e integrante de la Alianza Venezolana por la Salud, la descoordinación sobre la oferta hospitalaria es un revés que, a su juicio, el gobierno no ha sabido explicar. Considera que el Ministerio de Salud, desde un principio, no supo planificar el abordaje de la epidemia de COVID-19 al señalar las fallas en la vigilancia epidemiológica que dio pie al ingreso de casos con la infección antes del pasado 13 de marzo, cuando el gobierno reconoció los dos primeros contagios por el nuevo coronavirus.
Oletta indica que los datos preliminares del Ministerio de Salud sobre el número de camas son inconsistentes. Critica, por ejemplo, que no hay un criterio definido para designar camas para atender pacientes con la infección y otras para aislamiento. También indica que, a la luz de la información oficial que obtuvo el equipo reporteril, el número de ventiladores y monitores de signos vitales es inferior al de camas, por lo que añade que cada cama debe contar con sus equipos correspondiente. “Una cama operativa debe incluso contar con recursos, personal y financiamiento suficiente”, aduce.
Oletta recordó que el gobierno no invirtió en el mantenimiento de equipos médicos ni en la compra de nuevos aparatos para aumentar la capacidad. Eso redujo drásticamente la cobertura, según los datos manejados por el exministro. “Desde 2010, el país contaba con 720 camas para unidades de cuidados intensivos que para 2018, según nuestros número, se redujo a la mitad por la ausencia de mantenimiento”.
Sin tener claridad en el número de camas operativas de las 8.306 dispuestas en los 47 hospitales (0,3 camas por cada 1.000 habitantes), Alejandro Rísquez, pediatra y epidemiólogo y profesor de la Escuela de Salud Pública de la Universidad Central de Venezuela, comenta que la oferta es reducida para el panorama. Asegura que aún no alcanzan los estándares que establece la OMS de 3 camas por cada 1.000 habitantes. "Ya Venezuela venía registrando un descenso en el número de camas, y esto lo observamos con las personas que requieren ser operadas que deben esperar en casa porque en los hospitales no hay cupo, ni tampoco hay condiciones para saldar la inmensa e incalculable deuda quirúrgica".
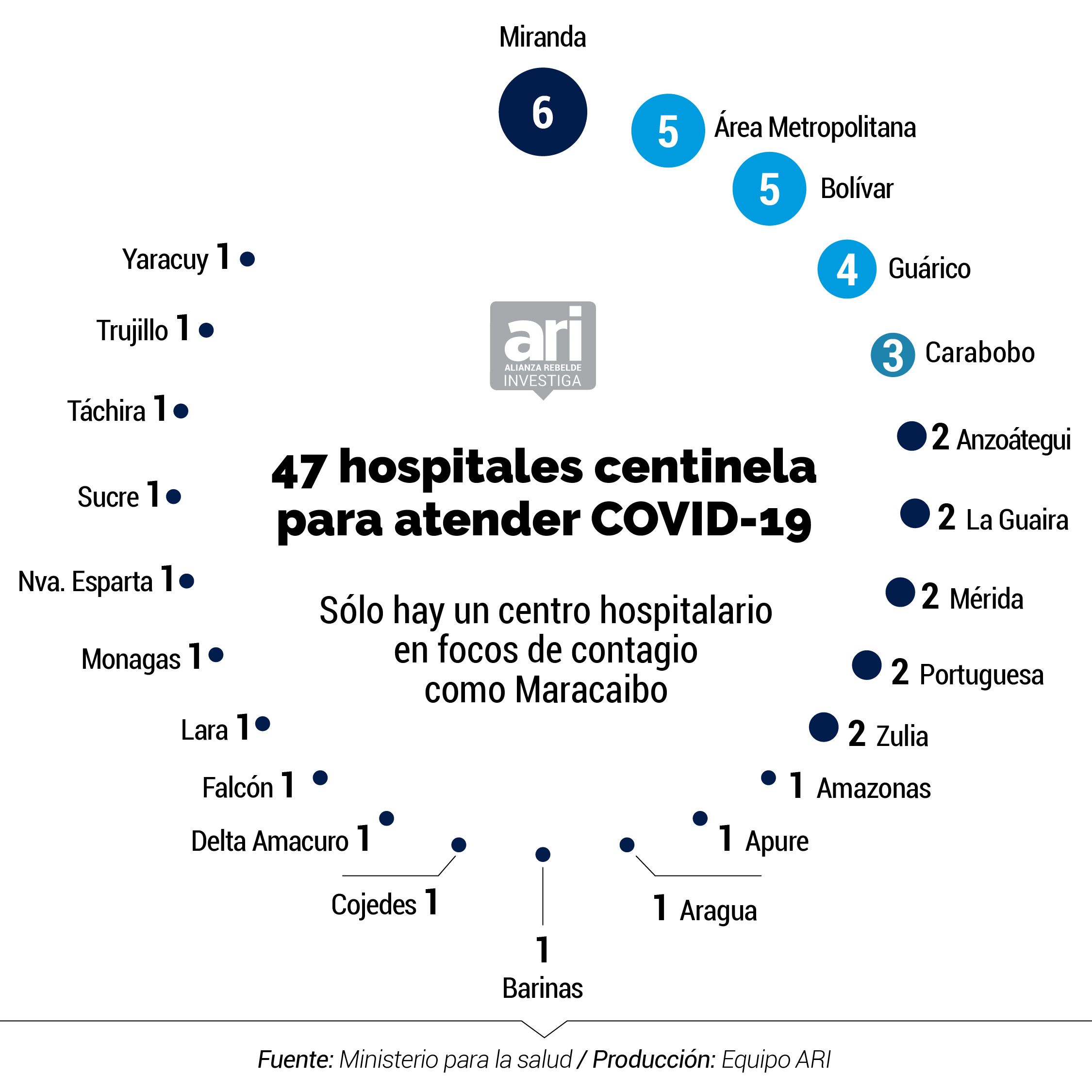
Rísquez advirtió sobre el déficit de la red hospitalaria en un estudio que realizó días antes de que el gobierno reconociera la llegada del COVID-19 al país. La investigación, que trata de un análisis de proyecciones sobre la epidemia que se publicó en la Revista de la Facultad de Medicina de la UCV, señala que ante un posible incremento de la incidencia la red ambulatoria y hospitalaria del país debe disponer de equipos, insumos farmacológicos y no farmacológicos para la atención. Pero, ahora, los datos en los que se basó el estudio corresponden al plan de Abordaje Hospitalario del Ministerio de Salud, difundido el 26 de febrero, el cual planteaba la escogencia de disposición de 45 hospitales del país que se calificaron como centinela. Sobre la base de esta referencia, la investigación concluyó que la distribución no es homogénea, por lo que algunos estados del país no cuentan con suficientes cupos para atender a la población. En el caso de las salas de cuidados intensivos, donde se estima atender 20% de los pacientes con síntomas leves o graves, el estudio detalla que el ministerio contempló 200 camas, de ellas 106 dotadas de ventiladores mecánicos, que resultan insuficientes para asistir a la población.
En detalle, el plan de Ministerio de Salud, al que también obtuvo acceso el equipo reporteril de ARI, presentaba una oferta 206 camas en unidades de cuidados intensivos en 45 hospitales, de los cuales 106 camas tenía ventilador y 104 no contaban con este equipo, mientras 49 eran aislamiento y maternidad. 50 de las camas de cuidados intensivos con ventiladores estaban en región capital (Distrito Capital y Miranda), así como 33 de aislamiento y maternidad. Según la data, 11 estados tenían camas sin ventilador y 20 sin camas de aislamiento. En el inventario también se incluyeron CDI de Barrio Adentro.
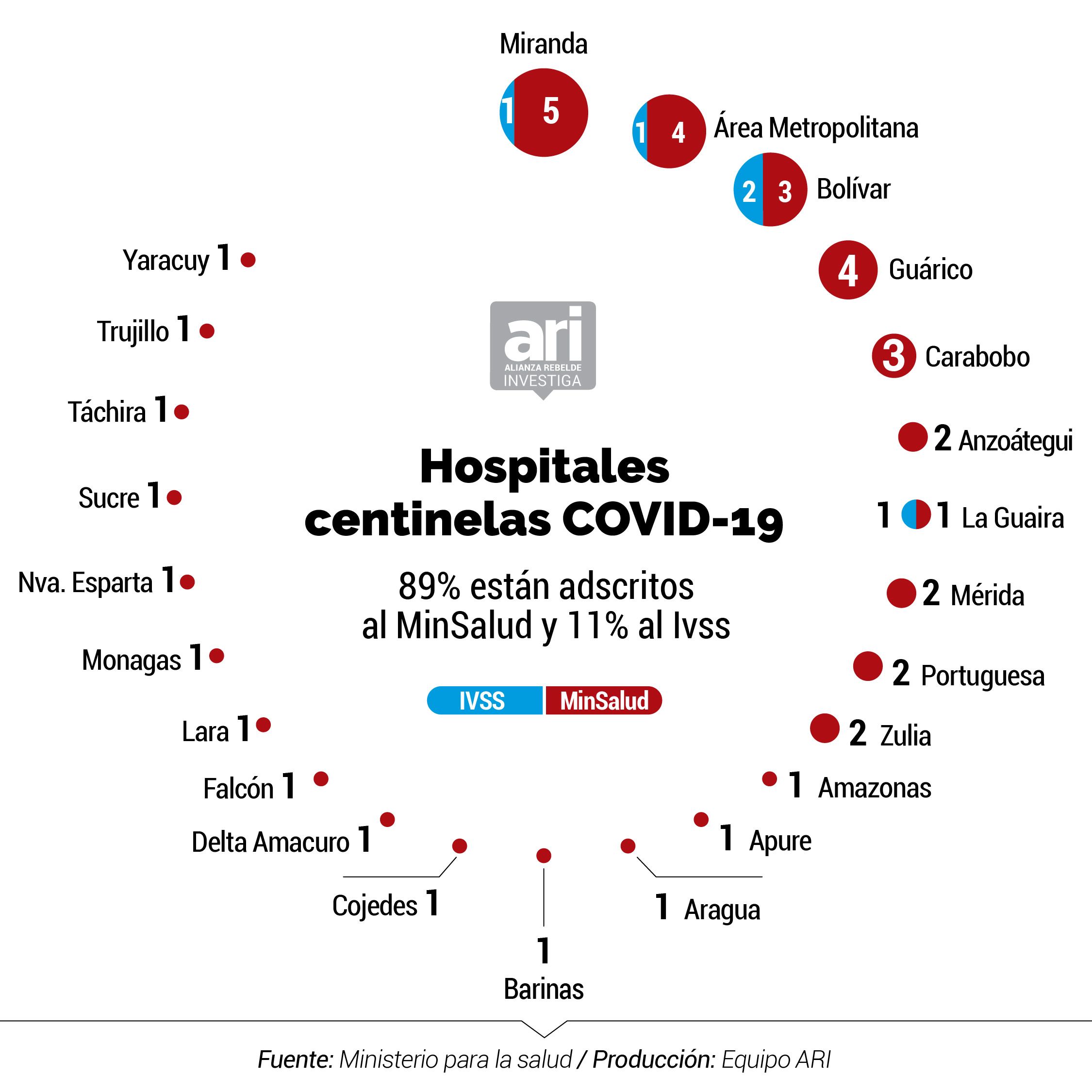
"Más del 50 por ciento de las camas y ventiladores, están concentrados en Distrito Capital y Miranda. Mientras que estados con gran población y grupos humanos muy vulnerables ofrecen pocos recursos; Zulia, Carabobo, Lara, Guárico, Anzoátegui, Sucre, Monagas, Bolívar, Delta con escasísimas camas", resalta el artículo.
Epidemiológos y virólogos están convencidos que Venezuela tiene un comportamiento atípico de la epidemia con respecto a otros países. La Academia de Ciencias Físicas, Matemáticas y Naturales de Venezuela divulgó el pasado 11 de mayo un estudio en el que, además de reflejar el subregistro de casos por COVID-19 por la débil capacidad para realizar pruebas, precisa que el país podría llegar a registrar un pico de hasta 4.000 contagios diarios el próximo mes de septiembre como resultado de la sensación de seguridad que produce el bajo número de casos reportados oficialmente y, en consecuencia, la elevada movilidad a pesar de la medida de cuarentena decretada por el Ejecutivo.
Sobre este escenario de casos establecidos por los académicos, Oletta refleja que el sistema de salud rebasará su capacidad ya reducida por la crisis hospitalaria y porque el Gobierno no amplió la cobertura con la construcción de más centros asistenciales en los últimos 12 años. "Si se llega un escenario de 4.000 casos por día, 20% requiereán de hospitalización, unas 800 pacientes diarios. La debilidad del sistema de salud, previa a la aparición de la pandemia, no ha sido corregida, y los preparativos y planes para la emergencia son insuficientes ", comenta Oletta.
Hospitales fracturados

Cuando se cumplía un mes y una semana de la cuarentena, Nicolás Maduro cambió el número de camas hospitalarias disponibles para atender el COVID-19. El 26 de abril de 2020, informó que ya no eran 23.780 como dijo inicialmente Rodríguez sino 27.780, equivalentes a 0,93 camas por cada mil habitantes. No dio detalles en qué sector de la red de salud había sido el incremento.
De acuerdo a los datos del inventario, los 47 hospitales centinelas (de los cuales 42 están adscritos al MinSalud mientras que cinco pertenecen al IVSS) cuentan con 8.306 camas, lo que representa 0,3 por cada mil habitantes si se toma como referencia que la población en Venezuela alcanza 27,2 millones de personas.
Las cifras no han variado mucho en seis años. Un inventario de los 233 hospitales operativos en el país en 2012 elaborado por la Dirección General de la Red de Hospitales del Ministerio de Salud, registró que 36 hospitales de entonces y que hoy en día están en la lista de los centinelas, contaban con 8.381 camas. La cantidad es prácticamente igual a la capacidad de los 47 hospitales centinelas de 2020 (8.306 camas).
Hay estados donde las desproporciones de los equipamientos hospitalarios es notable. El número de camas disponibles para atender a pacientes con COVID-19 se ubica en 943, lo que representa 0,035 por cada mil habitantes.
Algunos estados que destacan son Nueva Esparta, al solo contar con 10 camas operativas en los hospitales centinelas, y tener 150 casos al 6 de junio; y Táchira, con 10 camas, siendo un estado fronterizo por el que ingresan retornados al país - con 162 casos al 6 de junio. Frente a ellos están Distrito Capital, con 149 camas disponibles y 168 casos al 6 de junio; y Miranda, con 111 camas para COVID-19 disponibles y con 305 casos en la misma fecha.
#EnVivo🔴| Rehabilitadas las áreas de aislamiento y terapia intensiva del hospital centinela Dr. Luis Ortega en el Edo Nueva Esparta. @DanteRivasQ #SaludYBienestarSocial #ProtecciónAlPueblo pic.twitter.com/Xjnlz8EOJh
— MIPPCI (@Mippcivzla) April 23, 2020
La disponibilidad de camas ventiladas es de 339, lo que representa 0,012 por cada mil habitantes. Nueva Esparta, nuevamente, tiene la cifra más baja con tan solo una cama ventilada. Táchira cuenta solo con cinco. Barinas, solo tiene dos, y estados como Portuguesa y Sucre solo tienen tres. Por el contrario, Distrito Capital cuenta con 43 y Mérida con 25.
La cifra de camas para aislar pacientes en los centros centinelas se ubica en 707, lo que representa 0,026 camas por cada mil habitantes. Resaltan por su baja cantidad los estados Barinas, con tan solo dos; Amazonas con cinco; Lara con nueve; y Nueva Esparta, también con nueve.
El diagnóstico para identificar si una persona es portadora del coronavirus también puede incluir una prueba de rayos x para observar el estado de los pulmones del paciente, uno de los órganos que ataca el nuevo coronavirus. No obstante, si en los hospitales centinelas de Venezuela se quisiera hacer este estudio para la identificación de casos, 43% hospitales no cuentan con los equipos para hacerlo.
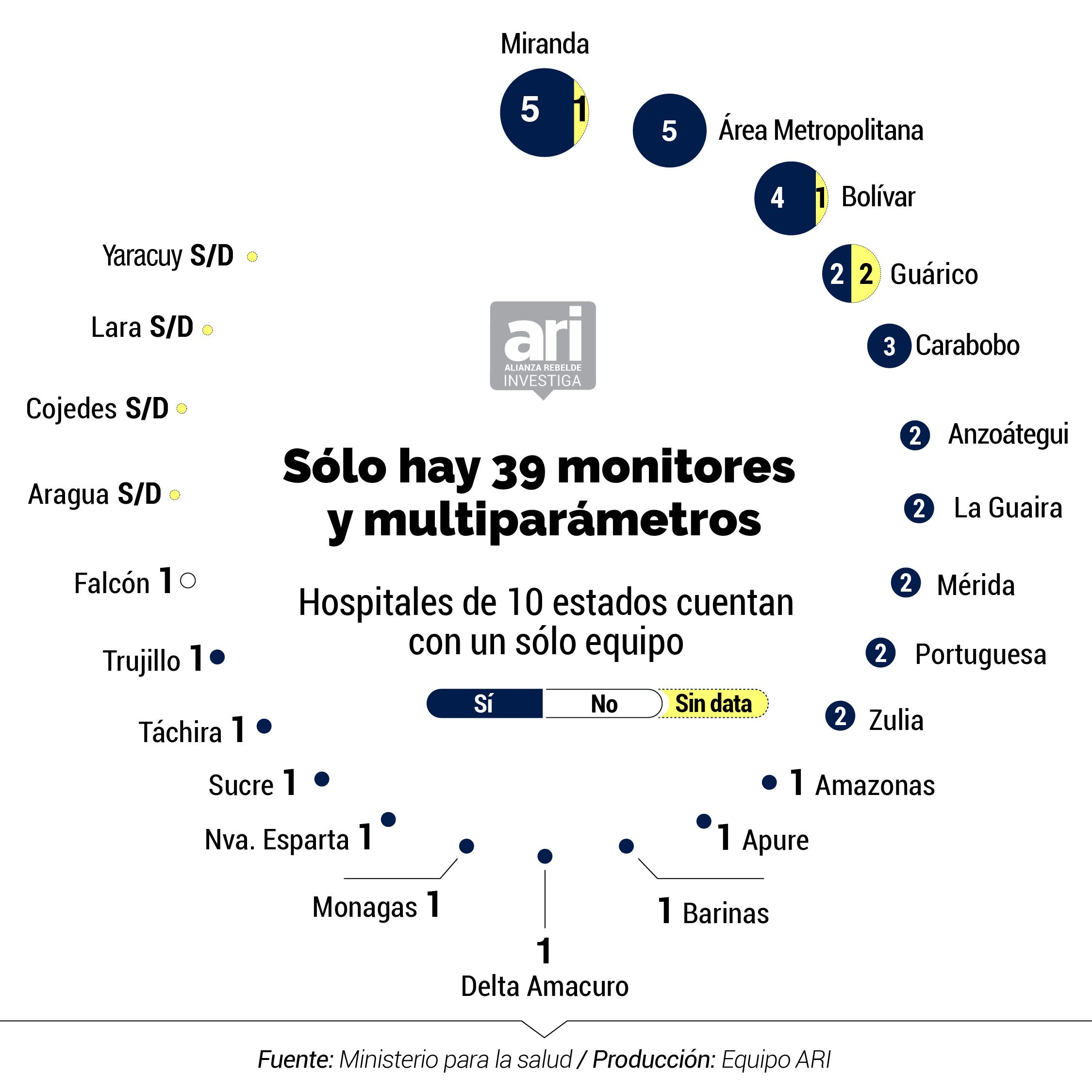
Uno de los equipos médicos que sí probó tener disponibilidad en los hospitales son los monitores y multi parámetros, necesarios para escanear los signos vitales de un paciente. En al menos 81% (38 de 47) hay de estos equipos; en ocho centros (17%) no pudimos obtener la información; y en uno (2%), el Hospital Alfredo Van Grieken en Falcón, se encontró, que no hay.
Del total de hospitales centinelas, solo 51% cuenta con los kits de bioseguridad, necesarios para proteger al personal médico expuesto a posibles casos de COVID-19. En el 28% de los hospitales los kits están incompletos, en 15% no hay, y en 6% no pudimos obtener la información.
La Encuesta Nacional de Hospitales realizó una emisión especial al personal médico de 40 hospitales en los 23 estados de Venezuela, el pasado 24 de enero de 2020. Informa que 53% de los hospitales no tenían mascarillas; 92% no contaba con un protocolo de actuación específico; ninguno tenía habilitada una área de aislamiento para los pacientes infectados y evitar la propagación del virus. Se presume que estos hospitales podrían incluir a los centros centinelas, pero no se pudo confirmar de manera independiente.
Servicios desahuciados

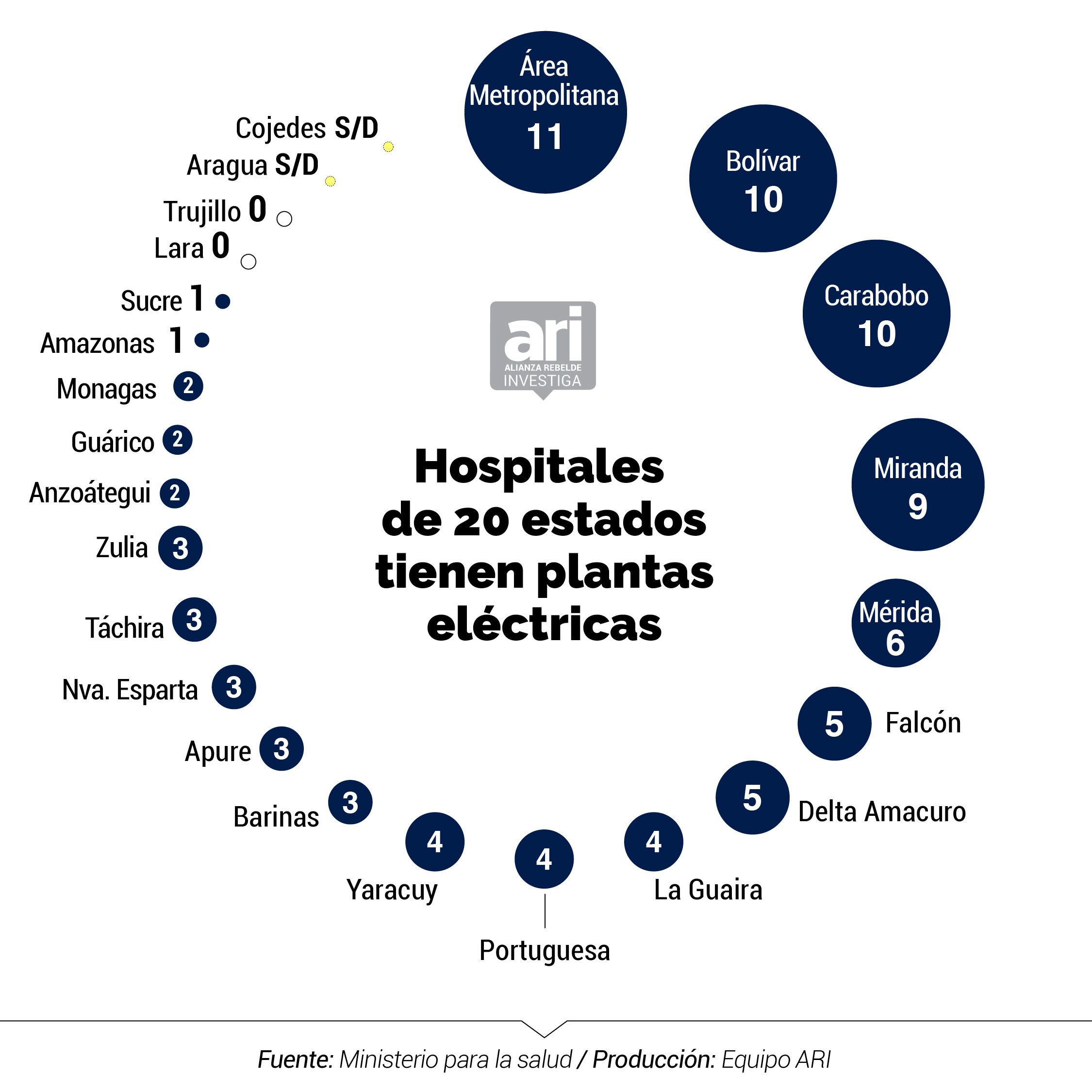
El mega apagón de 2019 demostró la vulnerabilidad en la que se encontraban los hospitales que no contaban con plantas eléctricas. Ahora, en plena circulación del virus identificado en China, al menos 53% de los hospitales cuenta con equipos de generación de energía. En un 47% de los recintos no se pudo obtener la información sobre su disponibilidad.
En caso de que un hospital tuviese una falla eléctrica, necesitaría de una planta de aproximádamente 500 kilovatios para mantener operativas dos áreas seleccionadas: quirófanos y la unidad de cuidados intensivos. De este tipo, no hay en dos hospitales: el Jesús María Casal Ramos, en Portuguesa; y el Simón Bolívar, en Valles del Tuy, estado Miranda.
En medio de una reconocida Emergencia Humanitaria Compleja a la que se suma la crisis global del COVID-19, los hospitales centinelas han recibido algunos paliativos. El 22 de mayo, el Programa de las Naciones Unidas para el Desarrollo (Pnud), en conjunto con el Ministerio de Energía Eléctrica, dieron a conocer la adquisición de suministros eléctricos para contribuir con la dotación de 46 centros de salud priorizados e identificados como centinelas en los 24 estados del país.
“Estos insumos y materiales constan de baterías, aceites para el mantenimiento de plantas eléctricas, socates y demás materiales de iluminación, lo que busca contribuir en el incremento de la operatividad y mejora de la capacidad instalada en más de un 60% de estos centros de salud, según las estimaciones realizadas por las partes”, reza una nota de prensa difundida por el organismo.
También la ONG, Médicos Sin Fronteras, lanzó un plan de respuesta ante el COVID-19 en Venezuela, con el que presta apoyo al Ministerio de Salud con suministros médicos, reclutamiento de personal, servicios de triaje, diagnóstico, tratamiento, control de infecciones y sistema peri-hospitalario en los estados Amazonas, Anzoátegui, Bolívar, Sucre, Miranda y el Distrito Capital.
El equipo reporteril evidenció también que los hospitales no cuentan con ambulancia para el posible traslado de pacientes con infecciones respiratorias graves. Los datos obtenidos permitieron determinar que en los centros de salud de 24 estados del país, en 16 estados (66%) no cuentan con ambulancias operativas.
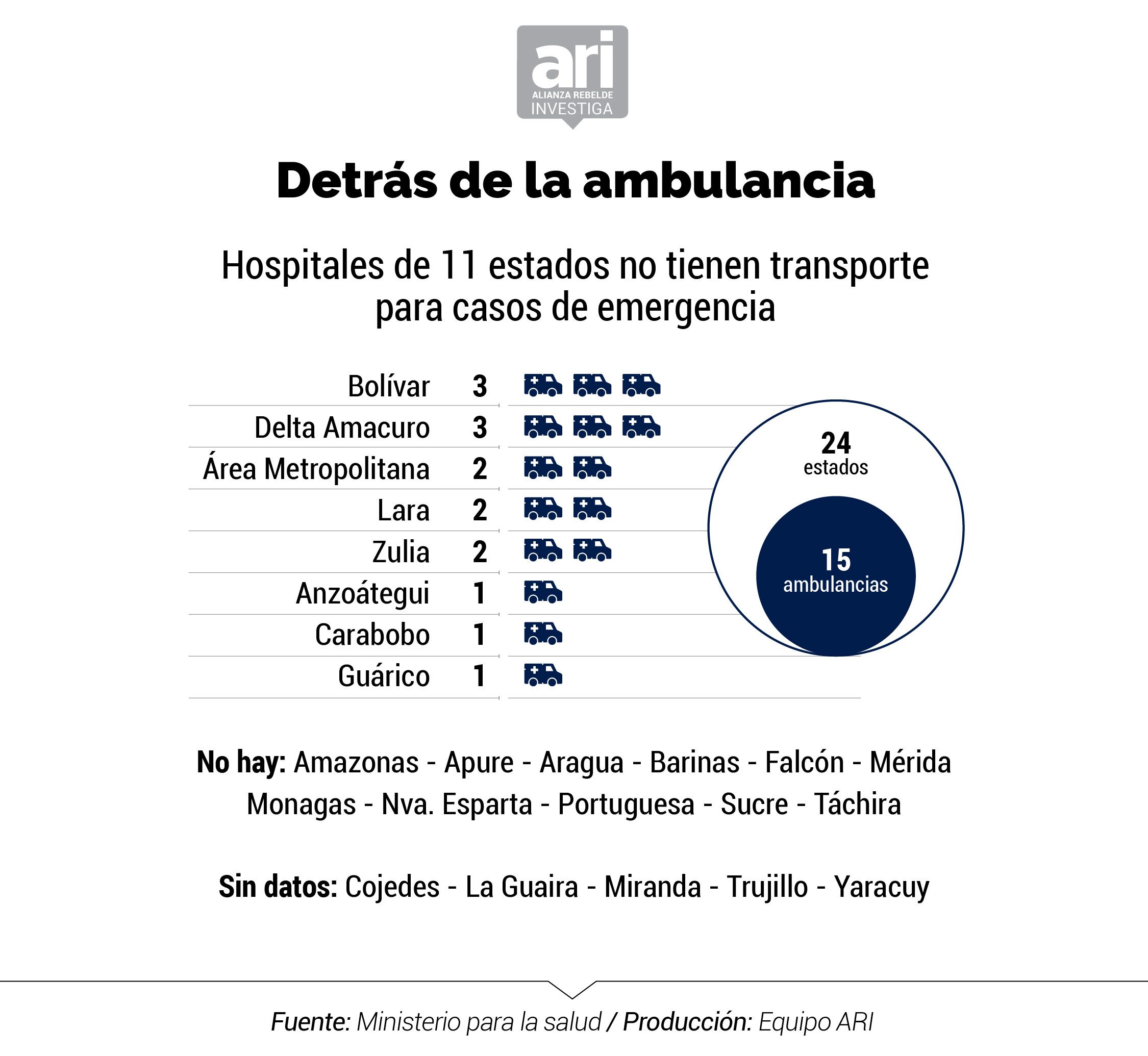
Destacan, por ejemplo, el Hospital Pablo Acosta Ortiz, en Apure, que tiene una ambulancia parada por falta de batería, cauchos y luces; el Luis Razetti, en Barinas, con una unidad desvalijada; el Central de Maracay, en Aragua, que depende de los vehículos de la Corposalud; y Simón Bolívar, en Carabobo, que atiende a pacientes con una ambulancia de la alcaldía debido a que la del centro asistencial permanece estacionada por falta de repuestos.
Jaime Lorenzo, director de la ONG Médicos Unidos asegura que, adicional a la carencia de repuestos y demás autopartes, los servicios de traslado de pacientes merman actualmente por las dificultades para llenar los tanques de gasolina de las ambulancias. Incluso explica que los vehículos podrían no prestar servicio porque no hay agua ni productos especiales de limpieza para desinfectarlos.
En el marco de sus actividades de asistencia, Médicos Sin Fronteras colaboró con la reparación de cinco ambulancias que anteriormente estaban inoperativas en Caracas e incorporó tres vehículos que estarían siendo operadas por el personal de la ONG y estarían funcionando con transporte interhospitalario de pacientes y con la derivación de la emergencia al Hospital Vargas.
Las carencias se acentúan paralelamente con el déficit de médicos especializados. De acuerdo con el registro recabado, en los centros centinelas, en promedio, hay 4 internistas en cada uno de los 47 hospitales; 1 emergenciólogos; 3 intensivistas; 1 infectólogo; 1 neumonólogo; 1 epidemiólogo y 162 enfermeras.
Para septiembre de 2019, más de 30.000 médicos venezolanos agremiados a la Federación Médica Venezolana habían emigrado de país ante la grave crisis económica; y un 53% de ellos corresponde a personal que labora en hospitales. La cifra total de médicos venezolanos que han emigrado se presume mayor, ya que no todos los graduados en medicina se agremian en la federación.
En cuanto al personal de seguridad de los hospitales, se suman 525 personas en los hospitales para atender COVID-19. Se supo que en los centros asistenciales de Uyapar y Raúl Leoni, en el estado Bolívar, los cuerpos de seguridad del Estado son los encargados de cumplir el rol de la vigilancia. El número representa un promedio de 11 personas dedicadas a la custodia de las instalaciones.
CDI colapsados

Dentro de la oferta de camas que el gobierno destina para atender COVID-19, incluye la de los Centros de Diagnóstico Integral (CDI), que forman parte de segundo nivel de Barrio Adentro, incluso un número de hoteles aún desconocido.
Al mismo tiempo que insiste en distinguir los casos "importados" que provienen fuera de Venezuela, Nicolás Maduro ordenó el pasado 7 de abril que todos los pacientes positivos por COVID-19 deben ser hospitalizados y cumplir cuarentena fuera de sus casas para evitar contagios dentro del hogar y provocar focos de propagación en las zonas o comunidades de esos afectados.
Oletta criticó esta decisión porque los contagiados asintomáticos pueden ser abordados de forma ambulatoria y resalta el riesgo de contagio si no existen las condiciones de aislamiento. A juicio del exministro de Salud, el gobierno incurre en un uso irracional de los recursos disponibles y sobrecarga el sistema de salud.
“El gobierno no cuenta con condiciones de hospitalización para mantener a todos los pacientes en centros de salud, cuando aquellos que no tienen síntomas pueden ser atendidos desde casa con el apoyo de un equipo sanitario que haga monitoreo constante. Se sobreutiliza el sistema inadecuadamente y cuando ocupas camas con pacientes que no tienen criterio de hospitalización y al necesitarse no están disponibles", dice Oletta.
Rísquez enfatiza que las camas disponibles en los CDI no son para largas estancias y explica que en estos dispensarios una persona debería estar máximo cinco días. Señala que los pacientes con COVID-19 deben permanecer hospitalizados, según las pautas, entre 14 y 21 días; y aquellos que requerirán ocupar una cama por más tiempo es porque sufrirán complicaciones graves por la enfermedad.
El ministro de Comunicación y la Información, Jorge Rodríguez, durante declaraciones ofrecidas desde el Palacio de Miraflores el 14 de marzo, dio a conocer que fueron dispuestas 4 mil 800 camas en 572 Centros Diagnóstico Integral (CDI) en todo el país para la atención de pacientes afectados por COVID-19.
Al 2 de junio, se sabía de 1.818 casos oficiales, de los cuales 475 estaban siendo atendidos en los CDI, 977 en hospitales y 15 en clínicas privadas. A pesar de que los hospitales aún no han llegado a su máxima capacidad y de la orden presidencial de hospitalizar todos los casos positivos, muchos pacientes son enviados a los CDI. Personal médico de salud consultado para este trabajo indicó que conseguir información en estos ambulatorios es imposible por estar administrados por personal cubano.
#EnVideo 📹 | Vicepdte. de Comunicación, Turismo y Cultura, @jorgerpsuv: Hasta la fecha tenemos:
— VTV CANAL 8 (@VTVcanal8) June 2, 2020
🔹1.819 casos de Covid-19
🔹334 recuperados
🔹977 en hospitales centinelas
🔹475 en CDI
🔹15 en clínicas
🔹18 fallecidos
🔹Tasa de letalidad menos de 1%#SectorEconómicoActivo pic.twitter.com/aZy5EcEXb1
Sin embargo, desde el 22 de mayo, la tendencia que demostraba que más pacientes estarían siendo atendidos en CDI cambió, y ahora la proporción de pacientes atendidos en hospitales centinelas es el doble.
Si bien el Gobierno ha dispuesto de hoteles para aislar a los pacientes con COVID-19, Oletta y Rísquez resaltan la opacidad en torno a la atención que reciben en estos lugares. “No sabemos si reciben alimentación o hay personal médico para atenderlos”, refiere Rísquez. En el Algodonal, por ejemplo, hay actualmente 24 personas contagiadas con el virus sin síntomas de la enfermedad, entre ellos niños y mujeres embarazadas.
“Fueron trasladados a El Algodonal porque son gente expatriada que estaba previamente en un hotel, entonces, había que aislarlos porque no podían salir ni entrar del hotel; además no son de Caracas sino de interior del país, y hasta que no cumplan sus 14 días reglamentarios de cuarentena no se le puede de dar de alta”, señaló Ana Vielma, presidente de la Sociedad de Médicos del Hospital José Ignacio Baldó. “En este momento, no podemos recibir más pacientes por las condiciones del hospital, ni siquiera hay agua a pesar de que tenemos casos de COVID-19”.
A cuenta gotas

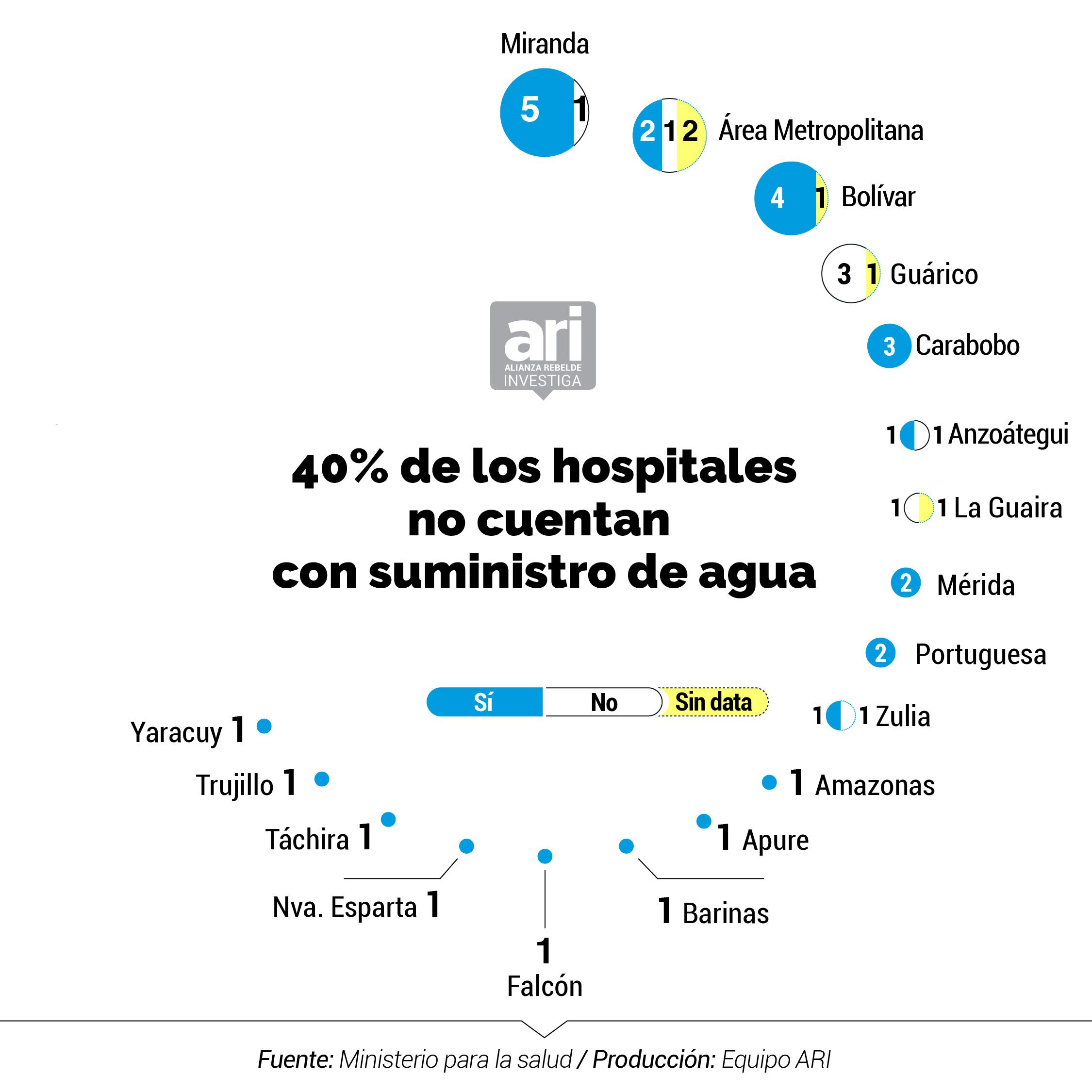
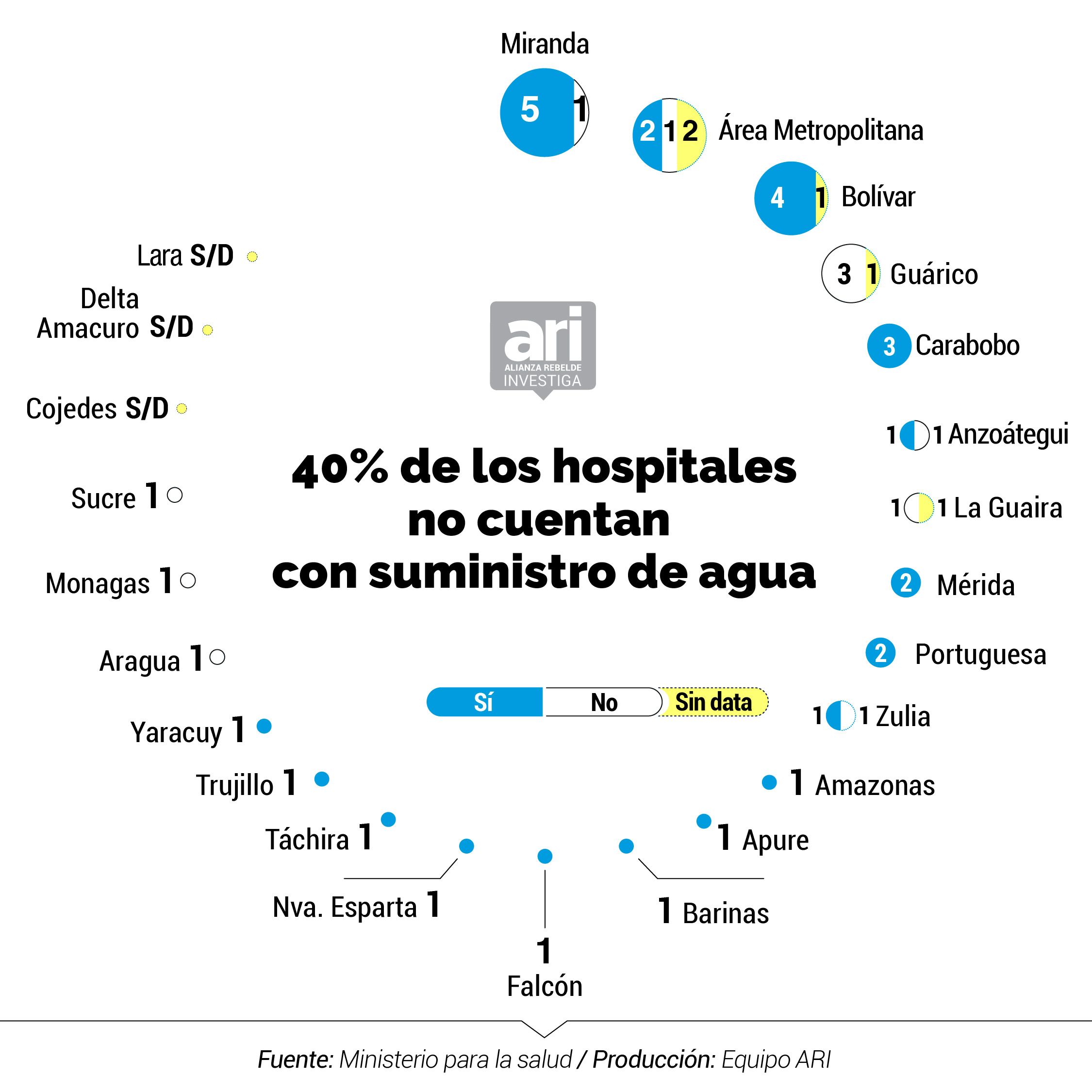
La OMS aconseja lavarse frecuentemente las manos con agua para combatir el coronavirus. Pero en los hospitales centinelas se incumple esta medida. En el inventario del Ministerio de Salud, al que tuvo acceso la Alianza Rebelde Investiga, se registra la grave situación del suministro de agua en centros asistenciales, ampliamente denunciada por médicos, enfermeras y demás trabajadores de la salud. Solo 27 de los 47 recintos cuentan con un suministro de agua continua. 11 tienen un suministro irregular y en 9 no se pudo obtener la data.
El martes 26 de mayo Human Rights Watch y los Centro de Salud Pública, Derechos Humanos y de Salud Humanitaria de la Universidad Johns Hopkins, realizaron un informe en el que manifiestan su preocupación por las fallas en el suministro y su impacto en la propagación del virus. "Los pacientes y el personal de la salud en Venezuela se ven obligados a llevar su propia agua para consumo, para lavarse las manos antes y después de procedimientos médicos, para limpiar insumos quirúrgicos y, a veces, para descargar los inodoros”, reflejó el informe.
El problema se ha agudizado desde hace cuatro años. Según Médicos por la Salud, el porcentaje de hospitales públicos venezolanos con acceso intermitente al agua creció de 28% en 2014 a 69% en 2016. En 2019, en 70% hubo acceso intermitente y en 20% no tuvo suministro directamente. Actualmente, el problema no se ha resuelto y persiste en todo el país afectando en gran medida los servicios de salud, así lo advirtió la Oficina de Naciones Unidas para la Coordinación de Asuntos Humanitarios (Ocha) en su informe sobre el COVID-19 en Venezuela del pasado 22 de mayo.
El Ministerio de Salud designó, en principio, tres centros centinelas en Caracas: Jesús Yerena en Lídice, José Ignacio Baldó (El Algodonal) y el Periférico de Coche, este último cerrado desde noviembre de 2018 tras una falla eléctrica y que aún no ha sido reabierto. En los dos habitados, se han denunciado problemas en el servicio de agua potable. Por ejemplo, en el caso de El Algodonal, que atiende actualmente a 24 pacientes con COVID-19, solo tres días a la semana.
Las fallas en el acceso a agua en los hospitales centinelas de la capital, que son similares a los de interior del país, obligan al personal a suplir las necesidades con camiones cisternas. Las necesidades, desoídas por las autoridades, quedaron plasmadas, antes de la llegada de la epidemia, en la última encuesta nacional que elaboró la ONG Médicos Unidos de Venezuela sobre las capacidades del sistema de salud para afrontar la posible epidemia de COVID-19. En ella se detalla que 43,2% de los trabajadores encuestados dijo que tenían un servicio de agua deficiente en sus hospitales; 31,8% afirmó que nunca había y solo 12% aseguró que sí contaban con el suministro regular.
“Un hospital no puede operar sin agua, y cuando llega es de dudoso origen”, detalla Gustavo Villasmil, médico internista y exsecretario de salud del estado Miranda, quien considera que la ausencia es un indicativo para un cierre técnico del centro de salud. El médico considera que la falla compromete desde la alimentación hasta el aseo de los espacios.
El poco acceso a agua en los hospitales del interior del país ha sido constante. En el estado Bolívar, por ejemplo, de los tres centros priorizados para atender casos de COVID-19 (Guaiparo, Uyapar y Ruiz y Páez), solo el de Uyapar tiene suministro regular.
Los demás han dependido del apoyo de las agencias internacionales. El Fondo de las Naciones Unidas para la Infancia (Unicef) donó tanques para almacenar agua al Ruiz y Páez y al Raúl Leoni de Guaiparo. En el Ruiz y Páez se recibieron tres depósitos de 1.500 litros que se destinó solo para atender pacientes con COVID-19. "El agua era un verdadero problema dentro del hospital, 70% no tenía agua", aseguró enfermero Camilo Torres, enfermero de ese centro asistencial.
A través del Monitor Salud, una iniciativa que nace de los trabajadores del sector para denunciar las condiciones de los centros hospitalarios en Caracas en medio de la pandemia por COVID-19, el dirigente sindical Mauro Zambrano ha venido denunciando las reiteradas fallas en el servicio de agua potable, incluso ha señalado que hospitales tipo IV han pasado 57 de los últimos 60 días sin contar con el servicio.
“La intermitencia en el servicio es muy grande, tenemos hospitales como el Vargas que pasan muchos días sin agua, así como los ambulatorios sanitarios”. En estos últimos se atienden a pacientes con enfermedades infecto-contagiosas como tuberculosis.
Para el 27 de mayo, ocho de 15 centros de salud incluidos en la realización del Monitor Salud, no contaron con servicio de agua potable, lo que lleva a Zambrano a señalar que la mayoría de los centros sanitarios en el país “no están acorde ni preparados para enfrentar la pandemia”, ni por COVID-19 ni por ninguna otra patología.
El dirigente sindical dijo que no es posibles “que un paciente que llegue con cualquier patología o tenga que ser hospitalizado, los familiares tengan que cargar agua… En algunos hospitales hay pipotes grandes, como tanques, que es totalmente antigénico y ahí se almacena el agua”.
Una trabajadora del Hospital Vargas de Caracas, que por temor a represalias no quiso identificarse, contó que recientemente los familiares de los pacientes han tenido que optar por comprar agua en los locales adyacentes, porque en el centro pocas veces llega el servicio.
“Las unidades de emergencia tienen agua porque eso lo atiende Médicos Sin Frontera, ellos velan porque en esas áreas el personal cuente con todo lo necesarios para la atención de los pacientes. Ellos (la ONG) instalaron unos tanques y por eso en esa sección siempre tienen el servicio”, detalló.
Para agravar la situación, el 14 de mayo, en medio de la cuarentena decretada para evitar la propagación de la COVID-19, una explosión se registró en la estación de bombeo Taguacita, ubicada en el municipio Paz Castillo del estado Miranda. Esto afectó al sistema de bombeo Tuy II, dejando sin servicio de agua potable a gran parte de Caracas y el estado Miranda.


Reportear en tiempos
de cuarentena

El Ministerio de Salud publicó en su página oficial dos listados que, al observarlos con lupa, develaron inconsistencias para informar y conseguir información en materia de salud pública. El primero, con los nombres y teléfonos de contacto de los directores regionales de salud, autoridades únicas de salud, epidemiólogos regionales, directores generales de epidemiología, y coordinadores de vigilancia epidemiológica. El segundo, con los hospitales designados como centinelas.
Para esta investigación tratamos de contactar durante las dos primeras semanas de confinamiento a cada uno de los números publicados en ese primer listado para solicitar información sobre la dotación de materiales de protección para el personal médico, equipos para realizar el diagnóstico de COVID-19, preparación para atender a los pacientes con sintomatología del virus y materiales de limpieza para los recintos. Solamente en cinco, de los más de noventa números publicados, atendieron.
En las pocas llamadas respondidas, no todas las autoridades tenían conocimiento de la información solicitada; y tampoco todos estuvieron dispuestos a dar respuestas.
La Directora regional de salud del estado Vargas atendió e indicó que no estaba autorizada para hablar sobre los hospitales centinelas “únicamente puede responder el gobernador del estado”, dijo, y luego trancó de manera apresurada. En Nueva Esparta la respuesta fue similar. La autoridad única de salud refirió al protector del estado, por ser el único autorizado para dar cualquier tipo de información. En Aragua, la coordinadora de vigilancia epidemiológica refirió a la autoridad única de salud, Juan Dávila, como la única autorizada para responder preguntas. Al intentar contactarlo en dos oportunidades, la llamada no cayó.
Contactar a las autoridades regionales pertinentes representó una dificultad, pero además evidenció que no solo serían los hospitales centinelas, publicados en el segundo listado del Ministerio de Salud, los encargados de atender a pacientes sospechosos y confirmados para COVID-19. También los CDI y redes ambulatorias estarían ordenados para hacerlo.
En Delta Amacuro, por ejemplo, la doctora Raquel Ruíz, directora del Hospital Luis Razetti, indicó que en el centro de salud no se estarían atendiendo casos de coronavirus para no “contaminar el hospital”. En el estado habrían activado 29 centros centinelas y toda la red ambulatoria, en donde serían atendidas las personas con sintomatología respiratoria consistente con la COVID-19.
Al momento de la entrevista, el pasado 24 de marzo, Ruíz aseguró que las pruebas para detectar a nuevos casos son enviadas semanalmente a Caracas en un avión militar, y los resultados son recibidos en menos de 48 horas.
En Bolívar, el director regional de salud, Franklin Franchi, indicó que habría dos hospitales más designados como centinelas, distintos a los que el Ministerio de Salud tiene publicados en su página: el Hospital Ruiz y Páez, en Ciudad Bolívar, y el Hospital Uyapar, en Puerto Ordaz.
La Directora regional de salud del estado Monagas, Aurora Navas, señaló el pasado 17 de marzo que el área de aislamiento funcionará de manera externa al hospital, en el Servicio Autónomo de Traumatología de Monagas (Satramo). En la misma entrevista indicó que el estado también contaba con unidades de atención para los casos sospechosos; entre ellos, 17 Centros de Diagnóstico Integral, de los cuales 16 tienen terapia intensiva, y 12 hospitales con sus áreas de aislamiento para la atención de pacientes sintomáticos respiratorios.
Además de esto, al comparar el segundo listado publicado por el ministerio, correspondiente a los centros centinelas, encontramos que el CDI Luchadores por la Salud, en Aragua; el Hospital Molina Sierra, en Carabobo; y el CDI Guaracarumbo, en Vargas, fueron designados para atender pacientes con COVID-19, pero no estaban incluidos en la lista filtrada por fuentes del Ministerio de Salud que fue utilizada para esta investigación.
Ante la dificultad de conseguir información oficial por parte de las autoridades designadas en las regiones por el ministerio, contactamos a las colegiaturas de enfermería en Anzoátegui, Guárico, Mérida, Lara y Zulia. En estas regiones indicaron que la dotación de insumos como guantes, tapabocas, desinfectante y cloro, estaba limitada a las áreas de atención de casos de coronavirus.
Otras unidades dentro de los mismos hospitales carecían de instrumentos básicos de protección al personal médico, lo que pudo haberlos dejado expuestos al atender casos asintomáticos del virus que fueron a alguna consulta por otra padencia. En el caso de Mérida, los kits de bioseguridad estaban realizándose de manera casera.
CRÉDITOS
Coordinación
Lisseth Boon
Reporteros
Gabriela Henríquez
Armando Altuve Orianny Granado
Luna Perdomo
Equipo corresponsalías de El Pitazo
Lisseth Boon
Infografía
Elsy Torres
Christopher Colmenares
Diseño
Elsy Torres
Carlenys Zapata
Fotografía
Equipo audiovisual El Pitazo
Edición gráfica foto de portada
Mayerlin Perdomo
Edición de textos
Luis Ernesto Blanco
Producción editorial
Carmen Riera

